李斯特菌脑干脑炎三例临床分析
2019年8月
中华放射学杂志,第52卷第8期 第640页-第645页
赵冰,盖红,王勤周,赵翠萍,王翠兰,李伟,焉传祝,赵玉英
李斯特菌脑干脑炎是产单核细胞李斯特菌(Listera monocytogenes, LM)感染中枢神经系统后少见却经典的类型。李斯特菌脑干脑炎临床多表现为典型的双相病程,前期表现为发热、头痛、恶心、呕吐等非特异性颅内感染症状,数天内出现脑神经麻痹和脑干受累表现,起病急、进展快、容易出现呼吸衰竭,致残率和致死率极高,至今国内少有报道[1]。我们对3例患者的临床表现、脑脊液及神经影像学改变、诊疗经过和治疗转归进行总结,以提高临床医生对该病的认识。
收集山东大学齐鲁医院2017年4月—8月确诊为李斯特菌脑干脑炎患者3例,均为女性,年龄分别为42、45和72岁,既往体健。
本研究为回顾性病例分析。回顾性分析患者的一般资料、临床表现、颅脑影像学检查、脑脊液改变、治疗及转归。所有患者均通过脑脊液培养出LM而确诊。
3例患者均来自乡村,例1发病前2周曾进食冷藏的"啤酒鸭",例2未能追问出食用不洁食物史,例3经常饮用未高温加热的羊奶。既往均无基础疾病。

3例患者均为急性起病,初期表现为发热(体温38.2~40.0 ℃)、头痛伴恶心、呕吐等非特异性颅内感染症状。例1于发病第5天出现左侧面部麻木、嗜睡,入院时体检不合作,四肢有自主活动,右侧巴宾斯基征(+),颈抵抗明显,双侧克尼格征(+);发病第5天突发呼吸衰竭,急行气管插管、呼吸机辅助通气并行侧脑室引流术。例2于发病第5天出现左侧肢体活动不灵,第6天出现吞咽困难和小便潴留,入院体检示双眼双向凝视性水平眼震,左侧周围性面瘫,伸舌左偏,左侧肢体肌力Ⅰ级,右侧偏身痛觉减退,左下肢巴宾斯基征阳性,脑膜刺激征阴性;发病第6天突发呼吸衰竭,给予气管插管、呼吸机辅助通气。例3于发病第3天出现言语不清、吞咽困难,入院体检示双眼球左右凝视性水平眼震,左眼球外展不能,左侧周围性面瘫,左侧面部痛觉减退,左上肢及双下肢肌力Ⅲ级,双侧巴宾斯基征(+),颈抵抗明显,双侧克尼格征(+);发病第8天突发呼吸衰竭,给予气管插管、呼吸机辅助通气。
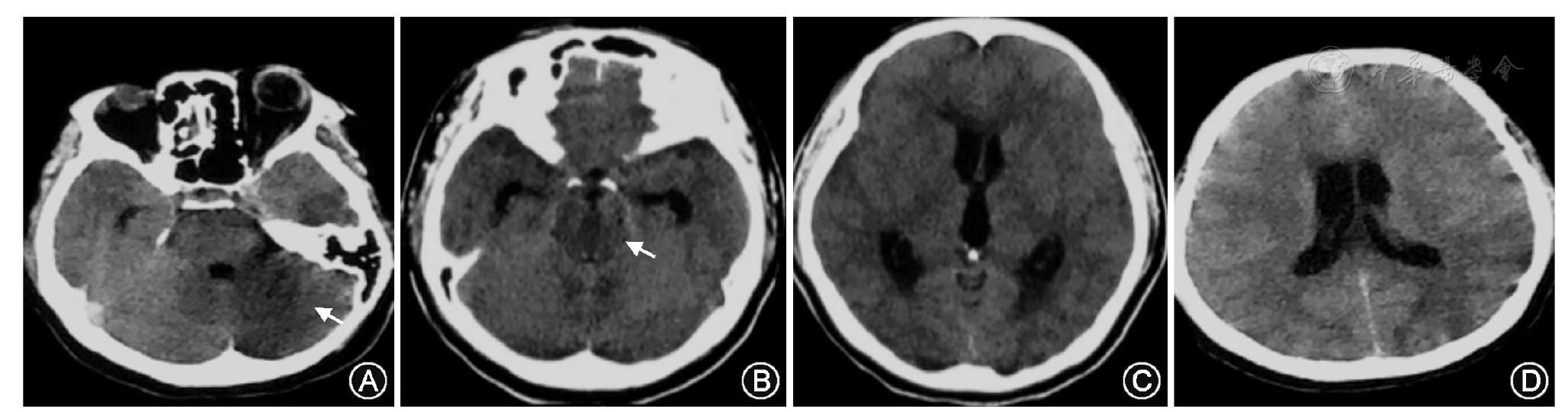
例1发病第5天颅脑CT示脑桥、左侧小脑半球低密度灶,幕上脑积水(
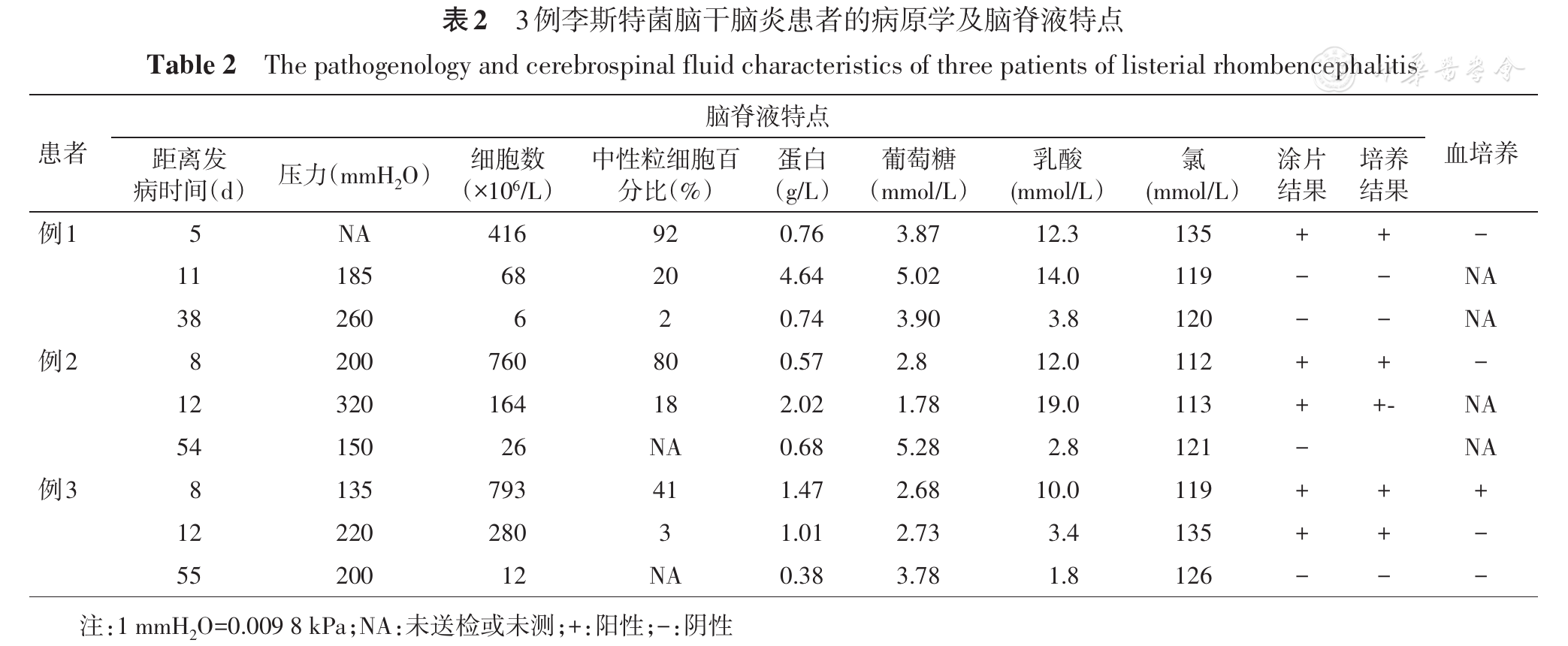
3例患者入院当天均行腰椎穿刺检查,初期脑脊液细胞数分别为416×106/L、760×106/L及793×106/L,早期均以中性粒细胞为主,治疗后以单核或淋巴细胞为主;乳酸均明显升高,分别为12.3、12.0及10.0 mmol/L;蛋白轻度升高,分别为0.76、0.57及1.47 g/L;糖和氯化物改变不明显。3例患者脑脊液涂片均示革兰阳性杆菌,脑脊液培养分别于入院后第3~5天报告LM阳性。
3例患者入院后均经验性给予地塞米松、阿昔洛韦、哌拉西林或三代头孢菌素治疗。脑脊液培养结果确诊为LM感染后,根据药敏实验结果例1给予青霉素联合美罗培南治疗38 d,痊愈,出院3个月随访无不适症状;例2给予青霉素联合利奈唑胺治疗51 d,出院时有Ⅱ型呼吸衰竭,需无创呼吸机辅助通气,出院7个月后于睡眠中死亡,原因不明;例3给予美罗培南联合万古霉素治疗43 d,出院时有Ⅱ型呼吸衰竭和吞咽障碍,需无创呼吸机辅助通气和鼻饲饮食,出院6个月脱机成功但仍需鼻饲饮食。
李斯特菌属目前有2个群7个种,其中LM致病力最强,也是唯一对人类致病的典型胞内寄生菌[2]。LM是一种革兰阳性无芽孢杆菌,兼性厌氧,耐酸耐冷耐盐,在4 ℃冰箱冷藏室仍能生长繁殖,在自然界中广泛存在,可侵染肉类、禽类、蛋类、海产品、乳制品、蔬菜等食品,是食源性疾病的重要病原菌[3]。本文例1发病前进食的冷藏"啤酒鸭",例3饮用的未高温加热的羊奶,极有可能为本次的感染源。
LM引起中枢神经系统感染时大部分患者表现为脑膜炎,少数可累及脑实质,引起脑炎或脑脓肿[3],脑干脑炎是其中特殊而经典的类型,约占9%~11%[4]。与其他类型的中枢神经系统LM感染容易发生于免疫功能低下的人群不同,LM脑干脑炎最常见于健康成人,男女患病率无明显差别[5]。目前认为,LM引起中枢神经系统感染的途径至少有两种[6]:(1)血源性传播:细菌经口进食后入血,通过血液循环进入颅内,通过受体识别机制或以吞噬细胞为载体,穿越血-脑屏障,引起脑膜炎或脑膜脑炎;(2)逆神经传播:动物病理研究显示,LM可以通过内吞机制进入神经然后经三叉神经逆行进入脑干,这似乎可以解释LM脑干脑炎最容易侵犯脑桥及延髓的特点,其他脑神经及脊神经亦可作为LM入侵中枢神经系统的途径[7]。
LM脑干脑炎临床表现呈典型的双相病程。初期表现为发热、头痛、恶心、呕吐等非特异性前驱症状,发病4 d左右即相继出现脑神经麻痹、共济失调、球麻痹、长束征、意识障碍等脑干小脑受累的表现,伴或不伴脑膜刺激征[8]。90%的患者有脑神经麻痹,以第Ⅶ、Ⅴ、Ⅸ、Ⅹ脑神经受累最为常见[7]。本文例1有左侧三叉神经受累,例2有左侧面神经及舌下神经受累,例3有左侧三叉神经、展神经及面神经受累。与其他中枢神经系统细菌感染不同,LM脑干脑炎进展迅速且常引起呼吸衰竭,约40%的患者会出现急性呼吸衰竭或呼吸骤停[5],这应该与其容易侵犯下位脑干有关。本文3例患者在发病5~8 d内均出现了急性呼吸衰竭,提示临床医师应密切监测患者的呼吸功能。
LM脑干脑炎患者初期的脑脊液细胞数增多程度不一,平均为(100~499)×106/L,蛋白轻中度升高,平均为0.46~0.99 g/L[8],糖、氯化物改变不明显,脑脊液涂片阳性率仅14%,此时与病毒性脑炎难以鉴别[9]。目前,LM感染的确诊仍依赖于脑脊液或血培养结果,但前者阳性率仅42%,后者阳性率为62%,多次血培养可提高阳性率。本文3例患者的脑脊液和血培养结果均在送检后3~5 d报告LM阳性,其较长的培养周期并不利于本病的早期诊治。脑脊液病原学高通量测序的逐渐普及,使常规涂片及培养阴性的患者得以最终确诊[10],但因测序费用昂贵临床尚未常规开展。最近的一项研究表明,脑脊液乳酸测定简单、快速、廉价,其结果不受血乳酸水平的影响,以3.5 mmol/L为界值,对于鉴别颅内细菌性和病毒性感染具有100%的敏感度和特异度[11,12]。文中3例患者乳酸均明显升高,大于10 mmol/L。故笔者建议,急性进展的脑干病变伴脑脊液细胞数和乳酸明显升高时,应及时启动经验性抗LM治疗。
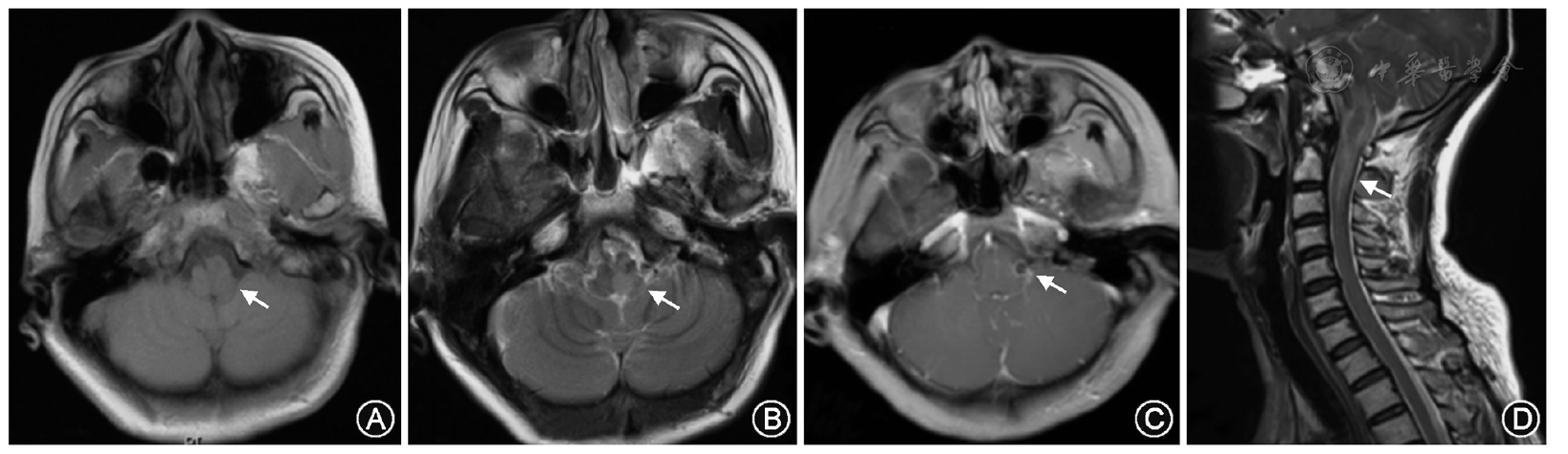
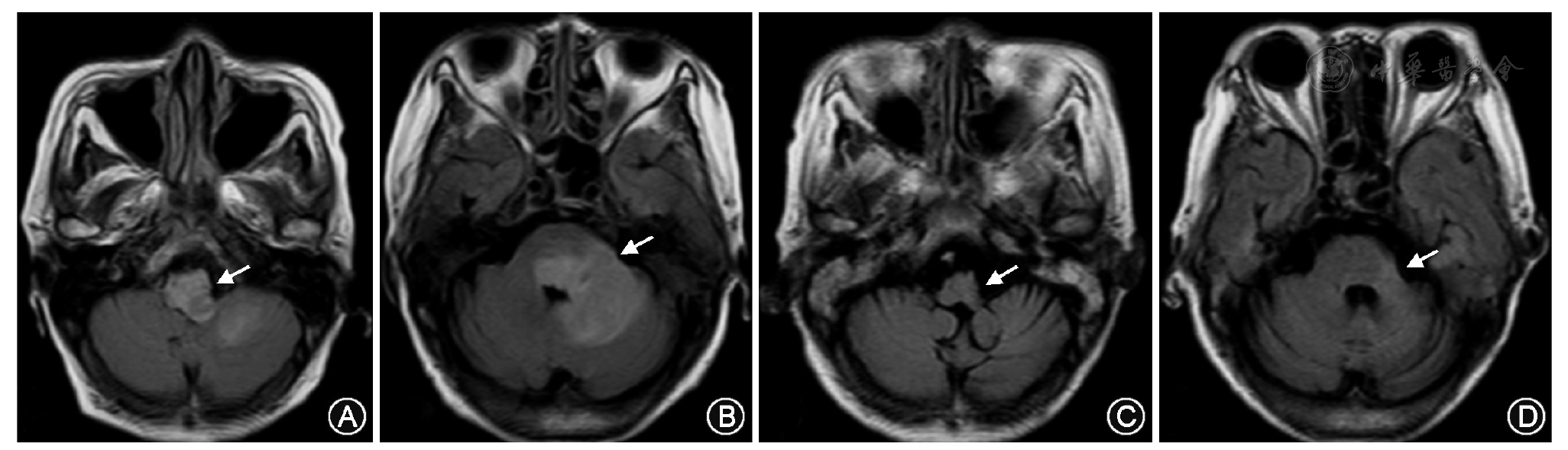
早期颅脑MRI可清晰地显示LM脑干脑炎病灶,以低位脑干(脑桥和延髓)、小脑及上颈髓受累最常见,病灶可沿白质纤维束向中脑、基底节及双侧大脑半球扩散[13,14],可呈斑片状、结节状或环状强化,后者提示脓肿形成[9]。例2病灶在延髓和上颈髓,增强延髓右侧可见环状强化。例3病灶在脑桥、延髓及小脑,治疗后病灶明显吸收。颅脑CT对于脑干和小脑的病变显示欠佳,但对于病情危重不能及时行MRI检查的患者仍有一定的诊断价值。例1发病第5天突发呼吸衰竭,急查颅脑CT示脑桥、小脑低密度影及幕上脑积水征象,遂及时给予了侧脑室引流术。
目前,中枢神经系统李斯特菌感染的治疗尚缺乏大型的临床随机对照研究。根据动物实验及目前积累的临床经验,首选青霉素G(2 400万/d)或氨苄青霉素(成人12 g/d,儿童100~300 mg· kg -1· d-1)[15],同时联合静脉应用庆大霉素(240 mg/d)[16]有协同杀菌作用,注意监测肾功能。对青霉素过敏者可以复方磺胺甲
总之,当临床有发热、头痛等颅内感染的前驱症状,数天内出现脑神经麻痹、进展性脑干小脑病变、快速出现呼吸衰竭时应想到LM脑干脑炎的可能,若颅脑影像学提示脑干受累、脑脊液细胞数增多伴乳酸明显升高时,应立即给予青霉素和庆大霉素进行经验性治疗。LM脑干脑炎临床误诊率高,其病死率高达51%,早期治疗可将病死率降低至30%以下,但仍有61%的患者会有明显的神经系统后遗症[5],尽早启动敏感抗生素治疗对于改善患者预后非常关键。
[1] 林志坚,张海鸥,陈淮菁,等.产单核细胞李斯特菌脑干脑炎一例[J].中华神经科杂志, 2008, 41(11): 792.
[2] 朱献忠.单核细胞增生性李斯特菌研究进展[J].中国卫生检验杂志, 2007, 17(7): 1333-1335.
[3] Mylonakis E,Hohmann EL,Calderwood SB. Central nervous system infection with Listeria monocytogenes. 33 years′ experience at a general hospital and review of 776 episodes from the literature[J]. Medicine (Baltimore), 1998, 77(5): 313-336.
[4] Antal EA,Dietrichs E,L?berg EM, et al. Brain stem encephalitis in listeriosis[J]. Scand Infect Dis, 2005, 37(3): 190-194.
[5] Y?lmaz P?,Mutlu NM,Sert?elik A, et al. Linezolid and dexamethasone experience in a serious case of listeria rhombencephalitis[J]. J Infect Public Health, 2016, 9(5): 670-674.
[6] Disson O,Lecuit M. Targeting of the central nervous system by Listeria monocytogenes[J]. Virulence, 2012, 3(2): 213-221.
[7] Karlsson WK,Harboe ZB,Roed C, et al. Early trigeminal nerve involvement in Listeria monocytogenes rhombencephalitis: case series and systematic review[J]. J Neurol, 2017, 264(9): 1875-1884.
[8] Clauss HE,Lorber B. Central nervous system infection with Listeria monocytogenes[J]. Curr Infect Dis Rep, 2008, 10(4): 300-306.
[9] Reynaud L,Graf M,Gentile I, et al. A rare case of brainstem encephalitis by Listeria monocytogenes with isolated mesencephalic localization. Case report and review[J]. Diagn Microbiol Infect Dis, 2007, 58(1): 121-123.
[10] 王晓娟,关鸿志,魏珂,等.中枢神经系统李斯特菌感染患者的临床和脑脊液二代测序结果分析[J].中华神经科杂志, 2018, 51(6): 451-455.
[11] Giulieri S,Chapuis-Taillard C,Jaton K, et al. CSF lactate for accurate diagnosis of community-acquired bacterial meningitis[J]. Eur J Clin Microbiol Infect Dis, 2015, 34(10): 2049-2055.
[12] Cunha BA,Fatehpuria R,Eisenstein LE. Listeria monocytogenes encephalitis mimicking herpes simplex virus encephalitis: the differential diagnostic importance of cerebrospinal fluid lactic acid levels[J]. Heart Lung, 2007, 36(3): 226-231.
[13] Bojanowski MW,Seizeur R,Effendi K, et al. Spreading of multiple Listeria monocytogenes abscesses via central nervous system fiber tracts: case report[J]. J Neurosurg, 2015, 123(6): 1593-1599.
[14] Acewicz A,Witkowski G,Rola R. An unusual presentation of Listeria monocytogenes rhombencephalitis[J]. Neurol Neurochir Pol, 2017, 51(2): 180-183.
[15] Ramadan M,McGrath NM. Listeria rhomboencephalitis[J]. N Z Med J, 2011, 124(1344): 98-102.
[16] Kayaaslan BU,Akinci E,Bilen S, et al. Listerial rhombencephalitis in an immunocompetent young adult[J]. Int J Infect Dis, 2009, 13(2): e65-67.
[17] Fredericks P,Britz M,Eastman R, et al. Listerial brainstem encephalitis-treatable, but easily missed[J]. S Afr Med J, 2015, 105(1): 17-20.
[18] van de Beek D,Cabellos C,Dzupova O, et al. ESCMID guideline: diagnosis and treatment of acute bacterial meningitis[J]. Clin Microbiol Infect, 2016, 22
[19] Giménez-Mu?oz ?,Campello I,Pérez Trullén JM. Rhombencephalitis due to Listeria monocytogenes: a clinicopathologic study of a case[J]. Neurologist, 2015, 20(6): 97-100.
[20] Charlier C,Perrodeau ?,Leclercq A, et al. Clinical features and prognostic factors of listeriosis: the MONALISA national prospective cohort study[J]. Lancet Infect Dis, 2017, 17(5): 510-519.
