胰岛素注射相关皮下脂肪增生防治中国专家共识
中华糖尿病杂志,第13卷第12期 第1115页-第1122页
胰岛素的发现和临床应用极大地改善了糖尿病患者的临床结局。从发现至今的百年历程中,胰岛素的种类及给药技术不断更新迭代,与胰岛素注射相关的脂肪萎缩及淀粉样变在临床中已较少见,但胰岛素注射引起的皮下脂肪增生仍较普遍[1]。胰岛素注射相关皮下脂肪增生是指与胰岛素注射有关的局部注射部位的不良反应,表现为该区域的皮下脂肪组织增生、增厚、由软变硬或出现质地较韧的肿胀。国内胰岛素使用者中,92%的患者应用胰岛素注射笔,0.7%联合应用胰岛素泵和胰岛素注射笔[2]。在长期应用胰岛素的患者中,皮下脂肪增生的临床发生率较高,而一旦发生皮下脂肪增生,不但会增加胰岛素用量,还会加剧血糖波动,加大血糖控制难度,导致医疗费用增加。多种因素,尤其是不规范的胰岛素注射会带来皮下脂肪增生的风险,但其中大部分因素可以早期识别并干预,从而减少皮下脂肪增生的形成。
本共识基于现有循证证据,总结胰岛素注射相关皮下脂肪增生的流行病学、危险因素、病理学及发生机制,系统梳理其临床表现及危害、诊断及防治策略等内容,为减少注射相关皮下脂肪增生提供临床指导。
受研究方法、患者病程、年龄、使用胰岛素治疗的时间、是否掌握正确的胰岛素注射方法、受试人群的选择等因素的影响,国内外关于胰岛素注射相关皮下脂肪增生的发生率的流行病学数据差别较大。目前,临床上多采用视诊和触诊来评估皮下脂肪增生,2型糖尿病患者皮下脂肪增生的发生率在38%~59%之间[3, 4, 5, 6]。胰岛素注射相关皮下脂肪增生的发生率可能存在一定的地区和种族差异。糖尿病平均病程10年,胰岛素使用中位时间9.3年的糖尿病患者皮下脂肪增生总体发生率约为41.8%,其中欧洲为44.6%,非洲为34.8%,亚洲为41.3%[7]。胰岛素使用平均时间为12年的65岁以上老年患者中有79%存在皮下脂肪增生[8],国内二级和一级医院患者皮下脂肪增生的发生率高于三级医院[6]。1型糖尿病患者胰岛素应用6~8年,皮下脂肪增生发生率在40.5%~69.8%之间[9, 10, 11, 12]。此外,某些皮下脂肪增生通过临床视诊及触诊难以明确诊断,需要借助超声检查发现,称为“亚临床皮下脂肪增生”,有研究提示其发生率为19.9%[13]。
胰岛素注射相关皮下脂肪增生的危险因素包括重复使用注射针头、不规范轮换或未更改注射部位、胰岛素种类及注射次数、针头长度、胰岛素应用时间等[3,14, 15, 16]。其中,不规范轮换或未更改注射部位、重复使用针头、针头长度等因素在临床上较易于干预。
没有正确轮换注射部位是皮下脂肪增生发生的独立危险因素[3,6,15]。一项研究对门诊胰岛素治疗患者的注射技术进行评估,发现将近2/3的患者发生皮下脂肪增生,其中98%存在不轮换注射部位或者轮换方法不正确的情况[15]。1型糖尿病患者未正确轮换注射部位的比例高于2型糖尿病患者(分别为80.7%和73.9%),且1型糖尿病患者的脂肪增生发生率高于2型糖尿病患者(分别为76.3%和56.1%)。有关皮下脂肪增生的研究发现,未进行正确注射部位轮换的患者,皮下脂肪增生发生率更高[3]。
注射针头使用次数与皮下脂肪增生相关,重复使用注射针头增加皮下脂肪增生风险,皮下脂肪增生患者的针头重复使用频次高于没有皮下脂肪增生的患者[3]。重复使用的次数越多,发生脂肪增生的概率越高。伴随着每支针头重复使用的次数增加,皮下脂肪增生的发生率依次升高[17]。
胰岛素注射针头长度是否与皮下脂肪增生有关,目前证据尚不一致。有研究发现,针头越长,皮下脂肪增生发生率越高。使用8 mm针头时发生率为62.9%,使用4 mm针头时发生率仅为47.4%[6]。国内的一项研究未发现针头长度与皮下脂肪增生的相关性[3]。另一项为期16周的多中心前瞻性研究显示,应用无针胰岛素注射装置未发现注射相关的皮下脂肪增生[18]。
注射范围大小也是皮下脂肪增生发生的重要影响因素之一。在较为局限的范围内反复注射胰岛素更容易诱发脂肪增生。注射胰岛素3个月以上的患者,注射面积约为8.5 cm×5.5 cm(信用卡大小)时有88.8%发生皮下脂肪增生,注射面积约为14.8 cm×10.0 cm(明信片大小)时仅有17.5%发生皮下脂肪增生[19]。有关注射次数是否属于危险因素,多项研究结论不一。国外有研究发现,每日注射4次胰岛素的患者中有54.1%出现皮下脂肪增生,明显高于每日注射1次的患者(36.7%)[6]。国内研究并未发现注射频次是皮下脂肪增生的独立危险因素[3,20]。
在同等注射频次下,生物合成人胰岛素发生皮下脂肪增生的风险较速效胰岛素类似物高3.2倍[19]。长期胰岛素治疗是皮下脂肪增生发生的独立危险因素[5]。患者使用胰岛素的时间越长(≤5年、6~10年、11~15年、16~20年),皮下脂肪增生发生率越高(12.1%、40.7%、77.2%、84.8%)[17]。
皮下脂肪增生的组织病理学表现为皮下脂肪细胞异常增大至正常脂肪细胞的2~3倍,可侵入邻近的网状真皮层[21],吞噬脂滴、增殖或表现出其他代谢活性特征,出现脂肪组织肿胀和(或)硬结,正常时柔软、有波动感的皮下脂肪组织变厚、变硬、肿胀,出现橡皮样或瘢痕样改变,弹性较差。
皮下脂肪增生的病理生理学机制尚不明确。目前认为主要由注射至皮下组织的胰岛素作用于局部脂肪组织,发挥促合成作用所致。皮下脂肪增生也可能与多次注射引起的皮下组织损伤及损伤修复有关[22]。不同类型胰岛素引起皮下脂肪增生的风险并不相同。与生物合成人胰岛素相比,速效胰岛素类似物在皮下吸收速度更快,皮下胰岛素蓄积更少,促进局部脂肪合成作用减弱,皮下脂肪增生风险降低[23]。也有研究认为,免疫因素可能参与皮下脂肪增生的形成,由于遗传因素,胰岛素的纯度、来源、种类以及给药方式等因素影响,机体可能产生抗胰岛素的免疫球蛋白G或E抗体,研究发现,皮下脂肪增生与这些抗体水平呈正相关[24, 25]。
皮下脂肪增生的临床表现为胰岛素注射部位的皮肤增厚、由软变韧、橡皮样肿胀,偶见暗褐色色素沉着;压之无痛,增生部位缺乏正常组织的柔软性,肿胀部位可活动但不能挤压到一处;较大范围的皮下脂肪增生可出现“V”形凹陷征[26],影响美观,很容易通过视诊发现;更小范围的增生则需要有经验的医护人员通过触诊或超声检查来明确。由于注射部位选择习惯,皮下脂肪增生常见部位在腹部和大腿外侧,上臂及臀部相对较少[6,8,26, 27]。
胰岛素注射相关的皮下脂肪增生会导致注射部位胰岛素吸收减少,胰岛素日剂量增加,血糖波动变大,低血糖风险增加[2, 3],糖化血红蛋白升高[16,28],加重整体医疗成本负担[3]。
1.影响胰岛素吸收:由于皮下脂肪增生使注射部位疼痛感减轻,患者更愿意在增生部位注射胰岛素。当胰岛素注射在增生部位后,使其药代动力学和药效学发生改变。研究显示,皮下脂肪增生使0~4 h胰岛素曲线下面积及葡萄糖输注率曲线下面积明显降低,提示胰岛素皮下吸收减少,降糖作用减弱,导致餐后血糖显著升高[29]。
2.增加血糖控制难度:出现皮下脂肪增生的糖尿病患者,血糖波动性更大,血糖控制更加困难,酮症酸中毒及大血管、微血管并发症发生风险增加[30, 31]。皮下脂肪增生患者中39.1%出现难以解释的低血糖,49.1%出现明显血糖波动或血糖波动加剧[半年内至少每周出现3次无明显原因的血糖波动低于3.9 mmol/L和(或)高于13.9 mmol/L],而无脂肪增生的患者仅为5.9%和6.5%[15]。由于注射到皮下增生部位的胰岛素释放缓慢且释放速度难以预测,发生血糖波动的频率较无增生者增加7~13倍[32]。皮下脂肪增生是导致透析治疗的糖尿病患者发生低血糖的原因之一[33, 34]。
3.增加医疗花费:由于注射在脂肪增生部位的胰岛素吸收减少、降糖作用减弱,每天应用胰岛素的剂量相应增加,导致出现难以解释的高血糖或低血糖事件,进而增加了血糖监测频率及就诊次数,使整体医疗支出大幅度提高[15,35]。欧洲一项研究提示,皮下脂肪增生患者出现不可解释的低血糖和血糖波动的频次增加,同时每日总胰岛素剂量显著增加,由此带来的胰岛素治疗直接费用超过1.22亿欧元[15]。国内研究显示,皮下脂肪增生患者的糖化血红蛋白水平更高,人均每日总胰岛素剂量增加达11 U,推测这可能会导致中国每年额外的胰岛素消耗高达20亿元人民币[3]。
临床上多依靠视诊和触诊进行皮下脂肪增生的诊断,经济且具有可操作性[36]。检查者的手法和经验、皮下脂肪增生的形态学特征等均会影响诊断的准确性。皮肤超声检查能够对注射部位皮下脂肪增生的分布、大小、深度、形态学特征进行详细描述。较之于视诊和触诊,B超检查更加客观、精准,已逐渐应用于皮下脂肪增生的临床诊断和科学研究中,被认为是皮下脂肪增生的更为可靠的诊断标准[37, 38]。需要与淀粉样变性鉴别时,可行皮肤组织病理学检查明确诊断[39]。
1.病史采集及检查前准备:询问患者病程,起始胰岛素治疗的时间,所用胰岛素的类型、剂型、剂量及累积注射时间,是否更换针头,更换针头的频次,注射部位是否规律进行轮换,所有的胰岛素注射部位是否存在异常,应用胰岛素治疗时是否有难以解释的反复出现的血糖波动等。
准备检查腹部时,患者需仰卧曲膝,手臂交叉置于胸前,放松肌肉;如无检查床,取坐位,弯曲膝盖,双臂置于腿上。检查腿部及上臂时,患者可取平卧位或坐位,取坐位时屈膝,双足放于地面。检查臀部时,取站位,方法同腹部。注意房间温度适宜,选择合适的照明设备,使光源呈30°~45°照射皮肤表面。检查者注意双手温度,如患者坐位,检查者也需坐位检查[36]。
2.视诊:配备可用光源,理想情况是使用可调节的光源;如果光源不可调节,医护人员可以佩戴头灯或使用手电,调整光源角度以看清皮肤表面的细微隆起或凹陷。皮下脂肪增生表现为皮肤凸起或丘状,无皮肤颜色改变及毛发分布变化,可见一块有光泽或色素过度沉着区域或脱毛区域。用笔在皮下脂肪增生的中心做标记,以便触诊[36]。
3.触诊:检查者温暖双手后指尖触诊,以轻柔按摩的方式(向前或画圈)向待检查区域推进,皮下脂肪增生表现为正常柔软有弹性的皮下组织变成质韧、橡皮状或缺乏弹性的组织,该异常区域的边缘清晰并且很容易感受到组织的分界,是周围软组织中突然出现的“抬高处”[36]。
建议以两步触诊法进行检查[40],以便能发现更小、更扁平的病变。第一步,对可疑部位加压,对比其与周围组织的厚度(

使用超声凝胶或临床用水溶性润滑剂轻涂到待检部位,再用指尖触诊,更容易发现皮下脂肪增生。
4.记录及评估:在患者同意的情况下,使用安全的皮肤标记笔在患者皮肤上标记病变确切位置、数目、范围及质地,使患者可以清楚地看到病变范围并避免以后在该部位注射。沿着最大径线测量其长度,单位为“mm”,记录于患者病历中。从1 m距离处拍摄病变部位,不开闪光灯,采用来自侧面的光源显示表面轮廓。使用测量结果和照片追踪病变的长期进展[36]。
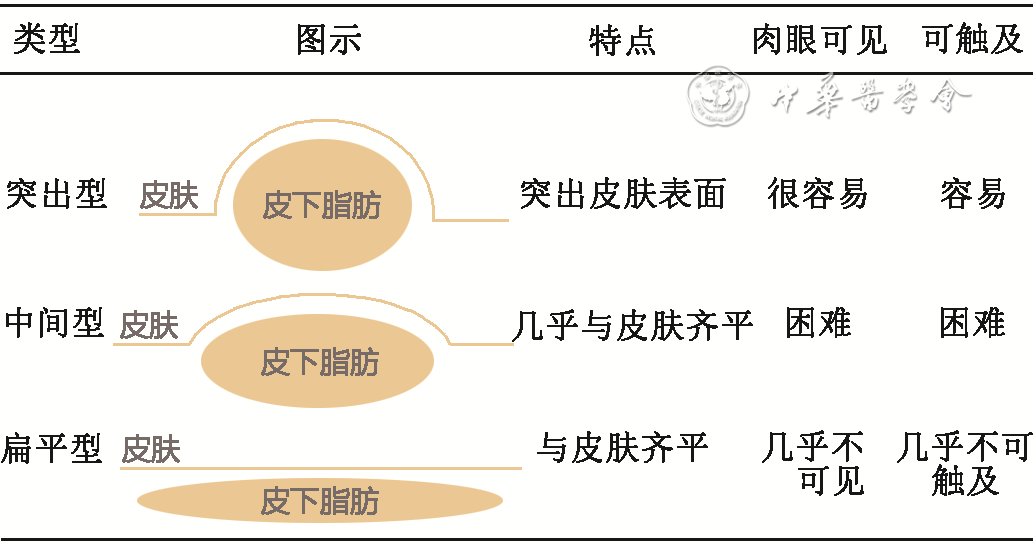
根据视诊和触诊的大小及是否凸起,可将皮下脂肪增生分为3种类型(
条件允许时,应通过超声检查来诊断,尤其同时存在以下两种情况时:(1)患者有皮下脂肪增生的多种危险因素,包括长期应用胰岛素、重复使用针头、未进行注射部位正确轮换、难以解释的血糖波动等。(2)临床视诊、触诊未发现皮下脂肪增生时。
皮下脂肪增生的超声表现包括:(1)高回声病灶,界限清晰,或有低回声晕的结节样表现。(2)与周围组织相比,回声纹理不均匀。(3)与周围结缔组织的变形有关。(4)无血管形成及血流信号。(5)缺乏囊性变的表现。需要注意与皮下血肿、水肿的区分,皮下血肿、水肿的超声表现为无回声液性暗区,内无彩色血流显像。符合上述5项标准中的4项即可诊断皮下脂肪增生[43, 44]。
多项研究证实了超声检查在诊断胰岛素注射相关皮下脂肪增生中的重要价值。超声检查比临床视诊、触诊能发现数量更多、范围更大的皮下脂肪增生[13,37,45, 46, 47]。
分级预防的策略能够更好地防范胰岛素注射相关皮下脂肪增生的发生[48]。本共识专家委员会根据国情提出三级预防的建议(

预防皮下脂肪增生的核心及关键是胰岛素注射技术的培训,要定期对医护人员进行胰岛素注射培训,定期对患者进行个体化注射知识和技能培训,及时发现患者胰岛素注射中的问题,使患者能掌握正确的注射方法。
1.培训内容:除常规胰岛素注射九步骤及注意事项外,重点强调:(1)知识:皮下脂肪增生概念、危害、影响因素。(2)信念:心理调节,对皮下脂肪增生的重视。(3)行为:注射部位的轮换、一次性使用注射针头、自我检查方法、及时停止皮下脂肪增生区域的注射、定期医院筛查。
2.培训频次:注射治疗开始时进行培训,此后至少每年一次,最新研究推荐针对皮下脂肪增生的患者培训应每半年强化一次[49]。
3.培训形式和工具:可采取一对一、一对多,现场、网络视频等形式进行培训,推荐结构化课程。工具除常规注射装置外,应包括注射部位轮转卡、Lipobox(为典型的皮下脂肪增生识别提供视觉和触觉体验)。
1.技术培训:(1)在知晓胰岛素注射基础知识的前提下,掌握皮下脂肪增生相关概念、病理生理、危险因素、临床表现、超声影像学表现(必要时)。(2)识别与诊断:问诊、视诊、触诊、超声检查(必要时)。(3)皮下脂肪增生预防及干预技术。
2.医护任务:在胰岛素注射患者每次就诊时(至少每年一次),应评估患者当前的注射技术,尤其应通过视诊、触诊等方法检查注射部位,及时筛查有无发生皮下脂肪增生。(1)医师:确认发生皮下脂肪增生后,及时采取措施调整治疗方案:评估胰岛素注射治疗的必要性;或减少胰岛素剂量以防由病变部位调整至正常部位注射后发生低血糖。转介护士强化注射技术教育。(2)护士:与患者就胰岛素注射各项教育主题进行讨论,确保患者能够充分掌握相关教育内容,尤其强调从注射治疗起始,就应教会所有患者易于遵循的正确部位轮换方案、一次性使用针头、自我检查的方法。对于确认发生的皮下脂肪增生,可用墨水笔做标记,测量并记录病变的大小,有条件同时拍照;必要时可将超声检查结果作为长期随访对比的依据。指导患者扩大注射区域,避免在皮下脂肪增生区域注射,咨询医师调整治疗方案,并做好随访。
掌握正确的胰岛素注射技术、避免直接注射在皮下脂肪增生的部位以及正确的轮换注射部位、避免重复使用针头等措施能够有效减轻皮下脂肪增生程度、减少胰岛素日剂量、减少低血糖发生风险、改善血糖波动及整体血糖控制、降低相关医疗成本[50, 51, 52, 53]。
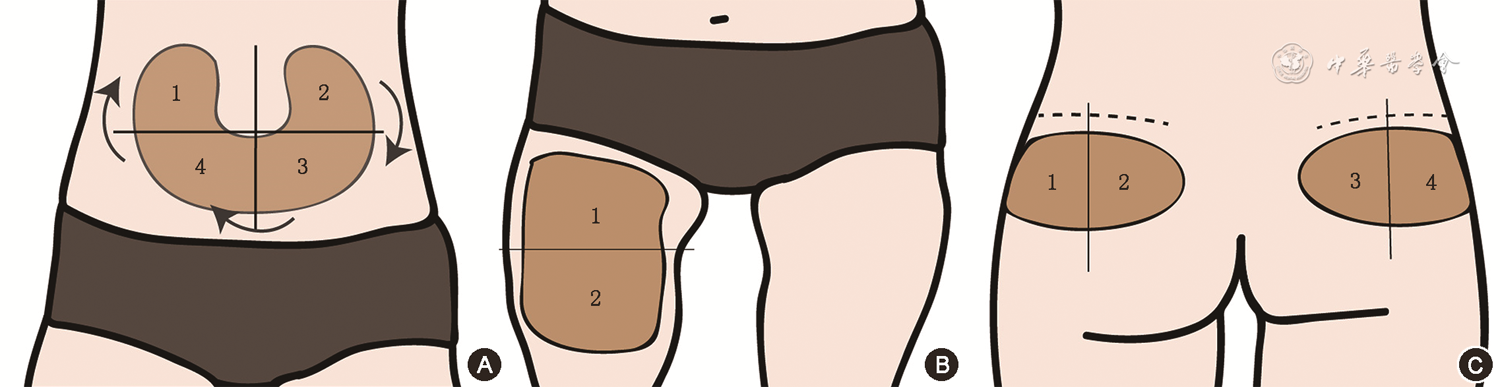
预防皮下脂肪增生重要的方法是正确、规律性地轮换注射部位。注射部位的轮换包括不同注射部位间的轮换(大轮换)和同一注射部位内的区域轮换(
推荐一次性使用胰岛素注射针头,遵循一次性医疗耗材的使用和管理规范。
停止在皮下脂肪增生部位注射胰岛素可减少皮下脂肪增生对血糖控制和局部组织产生的不良影响。皮下脂肪增生一般会在停止胰岛素注射后逐渐消退,需经过检查后明确皮下脂肪增生是否消退,增生的脂肪组织消退所需的时间因人而异[22,54]。
由于皮下脂肪增生的病理生理机制尚不明确,目前仍缺乏有效的治疗方法,主要以提高注射技术为主,一般无需特殊治疗,注射相关的皮下脂肪增生在停止注射胰岛素后可逐渐消退。中医、中药和理疗可能有助于改善皮下脂肪增生,但目前临床经验不足,缺乏强有力的循证证据[55, 56]。对于特别影响美观的皮下脂肪增生,可根据患者意愿,酌情考虑手术治疗。
综上,胰岛素注射相关皮下脂肪增生发生率高,易影响血糖控制,增加糖尿病急、慢性并发症发生的风险,增加医疗花费,因此医、护、患均应提高对皮下脂肪增生的关注度。对于长期应用胰岛素的患者在就诊时要考虑到其注射相关脂肪增生的可能性,要动态评估高危因素,包括未规范轮换注射部位、重复使用注射针头等。临床上通过问诊、视诊及触诊,必要时可结合超声检查,及时发现和评估注射胰岛素相关的皮下脂肪增生以及亚临床皮下脂肪增生。定期进行医、护、患三方的胰岛素注射技术培训,规范胰岛素注射能够有效地预防胰岛素注射相关皮下脂肪增生。
作者投稿及专家审稿请登录中华糖尿病杂志官方网站:zhtnbzz.yiigle.com
